CorSalud 2011;3(4)
ARTÍCULO ORIGINAL
COMPORTAMIENTO DE LA
INSUFICIENCIA CARDÍACA AGUDA EN LA UNIDAD DE CUIDADOS INTENSIVOS DE RIBERALTA,
BOLIVIA
Por:
MSc. Dr. Fernando Rodríguez González1, Dra. Maguett Alonso Padrón2,
Dr. CM.
Wilfredo de J. Machín Cabrera3, MSc. Dra.
Marilyn Ramírez Méndez4 y Dra. Vielka González Ferrer5
______________
1.
Especialista de I Grado en Medicina General Integral. Máster
en Urgencias Médicas. Hospital Universitario “Celestino Hernández Robau”. Santa Clara, Villa Clara, Cuba.
2.
Especialista de I Grado en Medicina General Integral y
Oftalmología. Hospital Universitario “Arnaldo Milián Castro”. Santa Clara, Villa
Clara, Cuba.
3.
Especialista de I y II Grados en Cardiología, y de I Grado
en Medicina General Integral. Doctor en Ciencias Médicas y Máster en Urgencias
Médicas. Profesor Auxiliar. Hospital Clínico-Quirúrgico Docente
“Comandante Manuel Fajardo Rivero”. Santa Clara, Villa Clara, Cuba. Correo
electrónico: wmachinc@capiro.vcl.sld.cu
4.
Especialista de I Grado en Anestesiología y Reanimación.
Máster en Urgencias Médicas. Profesora Asistente. Hospital Universitario
“Celestino Hernández Robau”. Santa Clara, Villa Clara, Cuba.
5.
Especialista de I Grado en Bioestadística. Cardiocentro
“Ernesto Che Guevara”. Santa Clara, Villa Clara, Cuba.
Resumen
Introducción y objetivos: La insuficiencia cardíaca
constituye una de las principales causas de ingreso en las Unidades de Cuidados
Intensivos. El objetivo de esta investigación fue describir el comportamiento
de la insuficiencia cardíaca aguda en la Unidad de Cuidados Intensivos de
Riberalta, Bolivia. Método: Se realizó un estudio descriptivo de corte
transversal con 141 pacientes que fueron ingresados en el período de junio 2006 - agosto de 2008 con este diagnóstico.
Resultados:
El grupo de edad más representado fue el de 60 años y más (37,6 %), mientras el
síndrome coronario agudo constituyó el principal factor precipitante (29,8 %) y
las miocardiopatías el fundamental factor causal (36,2 %). La presentación
clínica más frecuente fue la descompensación aguda (39,7 %), y el mayor porcentaje
de enfermos tuvo una estadía hospitalaria de 7 o más días (64,5 %), en quienes
la insuficiencia cardíaca global fue más representativa (66 %), y fueron más
prevalentes los egresados vivos (80,9 %). La mayor proporción de enfermos
recibió diuréticos ahorradores de potasio (90,5 %), betabloqueadores (96,9 %) o
la asociación de inhibidores de la enzima conversora de angiotensina y
antagonistas de los receptores de angiotensina II con uno de ellos (95,2 y 94,1
%, respectivamente). El riesgo de fallecer fue 54 veces superior en los
pacientes que necesitaron fármacos vasoactivos y 9 veces, en los que utilizaron
digitálicos. Conclusiones: Predominó
el sexo femenino con 60 y más años. El shock cardiogénico, el edema agudo del
pulmón y el número de ingresos fueron los principales determinantes de
mortalidad. El uso de medicamentos bloqueadores de hormonas se asoció
favorablemente a la supervivencia, contrariamente sucedió con los inotrópicos.
Abstract
Introduction and Objectives:
Heart failure is a major cause of admission to intensive care units. The
objective of this research was to describe the behavior of acute heart failure
in the Intensive Care Unit of Riberalta, Bolivia. Method: A cross
sectional study was conducted with 141 patients who were admitted with this
diagnosis in the period June 2006 - August 2008. Results: The most
represented age group was 60 years and over (37.6%), while acute coronary
syndrome was the main precipitating factor (29.8%) and cardiomyopathy the
fundamental causal factor (36.2%). The most common clinical presentation was
acute decompensation (39.7%) and the highest percentage of patients had a
hospital stay of 7 or more days (64.5%), in which heart failure was more
representative (66%) and living discharged patients were more prevalent
(80.9%). The largest proportion of patients received potassium-sparing
diuretics (90.5%), beta blockers (96.9%) or the association of inhibitors of
angiotensin converting enzyme and antagonists of angiotensin II receptors with
one of them (95.2 and 94.1% respectively) . The risk of dying was 54 times
higher in patients requiring vasoactive drugs, and 9 times in those using
digitalis. Conclusions: Female sex predominated with 60 and more
years. Cardiogenic shock, acute pulmonary edema and the number of admissions
were the main determinants of mortality. The use of hormone-blocking drugs was
favorably associated with survival; the opposite happened with the inotropes.
|
Palabras
clave: INSUFICIENCIA
CARDIACA ETIOLOGÍA CAUSALIDAD EVOLUCIÓN
CLÍNICA MORTALIDAD |
Key words: HEART FAILURE ETIOLOGY CAUSALITY CLINICAL
EVOLUTION MORTALITY |
Introducción
La insuficiencia cardíaca (IC) es conocida desde hace más de
2.000 años, su prevalencia sigue aumentando y la mortalidad por su causa, poco
ha cambiado, a pesar de que se ha avanzado aceleradamente en el conocimiento
fisiopatológico, diagnóstico y terapéutico de este complejo síndrome1,2. Existen numerosas definiciones de IC que señalan
características de la enfermedad, como son los parámetros hemodinámicos, el
consumo de oxígeno y la capacidad de esfuerzo o clase funcional3-6, aunque la mayoría de estas
actualmente destacan la cualidad de que hay tanto síntomas de IC como signos
físicos de retención de líquidos7.
La combinación del envejecimiento de la población en muchos países, y la
mejoría de la supervivencia después de un infarto agudo de miocardio (IAM), han
dado lugar a un rápido crecimiento del número de pacientes con IC y
hospitalizaciones por su causa8-10.
Datos procedentes de Finlandia informaron una
incidencia anual de 4,7 % entre los varones y 2,4 % entre las mujeres, en
Suecia una incidencia anual de 10 % y en España, se calcula que
existen más de 500.000 hospitalizaciones anuales por esta causa. En los EE.UU.
el estudio Nhanes-1 mostró una
prevalencia entre 1,1 % y 2 % anual, estimó un 3,7 % de hospitalizaciones en individuos mayores de 45
años, y el 71 % por encima de los 65 años11-13.
En el departamento de
Chuquisaca, Bolivia, esta constituyó la tercera causa de muerte, con un 4,8 %
aproximadamente, resultados que no son extrapolables a otras zonas del país14, por lo que el objetivo
fundamental de esta investigación fue describir el comportamiento de la IC
aguda en la Unidad de Cuidados Intensivos (UCI) del Hospital Integral
Comunitario de Riberalta.
Método
Se realizó un
estudio descriptivo de corte transversal en pacientes con IC aguda, ingresados en la UCI del Hospital Integral
Comunitario “Amistad Cuba-Bolivia” de la ciudad de Riberalta, en el período
comprendido entre junio 2006 y agosto de 2008. El universo estuvo constituido
por 207 pacientes que ingresaron con el diagnóstico de IC aguda y la muestra
quedó conformada por 141, que cumplieron los criterios de inclusión de diagnóstico
previo de IC e ingresaron por agudización de esta, y dieron además, su
consentimiento para participar en dicho estudio.
Se elaboró una base de datos con
las principales variables a estudiar como: edad, sexo, factores precipitantes,
estadía
hospitalaria, factores causales, formas clínicas de presentación, clasificación según tipo
de IC, estado del paciente al egreso, ingresos previos y terapéutica
utilizada en sala. Se
utilizó el programa SPSS para Windows en su versión 17 para realizar el
procesamiento estadístico de los datos, que a su vez permitió la descripción de
todas las variables incluidas en el estudio.
Para los procedimientos estadísticos se utilizaron números
absolutos y porcentajes; para resumir la información se usaron gráficos y
tablas de distribución de frecuencia y asociación, para facilitar la
comprensión y el análisis; además, se determinó la presencia de asociación o no
entre las variables mediante el empleó del estadístico Chi cuadrado.
Posterior al análisis univariado se realizó uno de
regresión logística con interacciones, con el objetivo de conocer la
terapéutica con mayor influencia sobre la variable estado del paciente al egreso; ésta tenía dos categorías: egresos
vivos y fallecidos, esta última empleada como categoría de referencia.
Resultados
Al
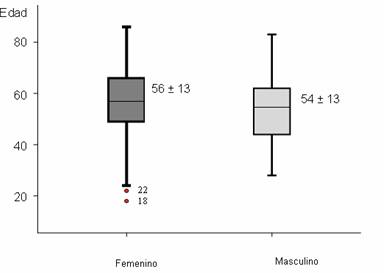
analizar la distribución de los enfermos, según sexo y edad (Gráfico 1), el 50
% de las mujeres tenían entre 49 y 66 años para una edad media de 56 años, para
el sexo masculino el 50 % estuvo entre los 44 y 62 años, y una edad media ligeramente
menor de 54 años (DE ± 13 años, en ambos sexos). Aunque se observó un mayor
número de mujeres en el estudio, 87 casos (61,7 % del total), la IC resultó ser
una afección que aumentó con la edad, para ambos sexos, de ahí que el grupo
etario más representado haya sido el de 60 años y más, con 53 enfermos (37,6 %
del total).
|
|
|
Gráfico 1. Distribución de pacientes según edad y sexo. |
El principal factor precipitante de IC aguda (Tabla 1) fue
el síndrome coronario agudo (SCA) que se encontró en 29,8 % de los pacientes,
seguido de arritmias cardíacas (20,6 %) y enfermedades infecciosas (14,9 %). Independientemente
del factor precipitante, predominó la estadía hospitalaria superior a los 7
días (64,5 %), con excepción de los pacientes con arritmias que tuvieron una estadía
promedio menor de 7 días (p = 0,05).
Tabla
1. Distribución de los pacientes, según factores
precipitantes y estadía hospitalaria.
|
Factores precipitantes |
Estadía hospitalaria |
Totales |
||||
|
7días o más |
Menos de 7días |
|||||
|
Nº |
% |
Nº |
% |
Nº |
% |
|
|
SCA |
30 |
21,3 |
12 |
8,5 |
42 |
29,8 |
|
Arritmias cardíacas |
12 |
8,5 |
17 |
12,1 |
29 |
20,6 |
|
Enfermedades infecciosas |
12 |
8,5 |
9 |
6,4 |
21 |
14,9 |
|
Embolismos pulmonares |
10 |
7,1 |
3 |
2,1 |
13 |
9,2 |
|
No adherencia al tratamiento |
10 |
7,1 |
2 |
1,4 |
12 |
8,5 |
|
Segunda cardiopatía |
10 |
7,1 |
2 |
1,4 |
12 |
8,5 |
|
Insuficiencia respitatoria |
4 |
2,8 |
4 |
2,8 |
8 |
5,7 |
|
Disbalance hidromineral |
3 |
2,1 |
1 |
0,7 |
4 |
2,8 |
|
Total |
91 |
64,5 |
50 |
35,5 |
141 |
100,0 |
p = 0,05
En la tabla 2 se observa que las miocardiopatías resultaron
ser el principal factor causal (36,2 %), seguido por las valvulopatías (22 %) y
las cardiopatías hipertensiva (18,4 %) e isquémica (17 %). En esta misma tabla
se muestra que la descompensación aguda de la IC, el edema agudo del pulmón y
el shock cardiogénico fueron las formas clínicas más detectadas, 39,7 %, 29,8 %
y 14,9 % respectivamente, aunque para las miocardiopatías y las valvulopatías,
primer y segundo factores causales, la descompensación aguda fue la forma
clínica fundamental, 17 % y 10,6 % respectivamente, y en los pacientes con
cardiopatía hipertensiva fue la IC aguda hipertensiva la forma clínica más
común (7,1 %). El edema agudo del pulmón resultó más frecuente en la
cardiopatía isquémica (6,4 %) (p = 0,007).
Tabla
2.
Distribución de los
pacientes, según factores causales y forma clínica de presentación.
|
Factores causales |
Formas clínicas de presentación |
Totales Nº (%) |
|||||
|
DA-IC |
EAP |
Shock |
IC-H |
IC-D |
IC-GCE |
||
|
Nº (%) |
Nº (%) |
Nº (%) |
Nº (%) |
Nº (%) |
Nº (%) |
||
|
Miocardiopatías |
24 17,0) |
14 (9,9) |
7 (5,0) |
2 (1,4) |
3 (2,1) |
1 (0,7) |
51 (36,2) |
|
Valvulopatías |
15 10,6) |
12 (8,5) |
2 (1,4) |
0 (0,0) |
2 (1,4) |
0 (0,0) |
31 (22,0) |
|
Cardiopatía
hipertensiva |
6 (4,3) |
5 (3,5) |
4 (2,8) |
10 (7,1) |
1 (0,7) |
0 (0,0) |
26 (18,4) |
|
Cardiopatía isquémica |
8 (5,7) |
9 (6,4) |
5 (3,5) |
0 (0,0) |
2 (1,4) |
0 (0,0) |
24 (17,0) |
|
Enfermedades del
pericardio |
3 (2,1) |
1 (0,7) |
2 (1,4) |
1 (0,7) |
0 (0,0) |
0 (0,0) |
7 (5,0) |
|
Arritmias |
0 (0,0) |
1 (0,7) |
1 (0,7) |
0 (0,0) |
0 (0,0) |
0 (0,0) |
2 (1,4) |
|
Total |
56 (39,7) |
42 (29,8) |
21 (14,9) |
13 (9,2) |
8 (5,7) |
1 (0,7) |
141
(100,0) |
Leyenda:
DA-IC: descompensación
aguda de la IC, EAP: Edema agudo del pulmón, IC-H: IC hipertensiva, IC-D: IC
derecha, IC-GCE: IC con gasto cardíaco elevado
p
= 0,007
En datos no tabulados se encontró que las infecciones fueron
el principal factor precipitante en los pacientes con miocardiopatías (16 casos,
11,3 %); en las enfermedades valvulares, segundo factor causal, las arritmias
cardíacas constituyeron el principal factor desencadenante (8 pacientes, 5,7 %);
y en los enfermos con antecedentes de cardiopatía hipertensiva (7,8 %) e
isquémica (12,8 %), lo fue el SCA (p = 0,001).
El tipo de IC más frecuente (Tabla 3) fue la global, que
afectó al 66 % de la muestra y predominó, tanto para la descompensación aguda de la IC
(29,8 %), como en el edema agudo del pulmón (17,7 %) y el shock cardiogénico
(12,1 %), principales formas clínicas de presentación de la IC (p=0.000).
Precisamente estas últimas (5 % y 9,9 % respectivamente) constituyeron las
principales causas de muerte en el estudio (Tabla 4) donde la letalidad fue de
19,1 % (p = 0,000).
Tabla 3. Distribución de los
pacientes, según formas clínicas de presentación y tipo de IC.
|
Formas
clínicas de
presentación |
Tipo de insuficiencia
cardíaca |
Total Nº (%) |
||
|
Global |
Izquierda |
Derecha |
||
|
Nº (%) |
Nº (%) |
Nº (%) |
||
|
Descompensación aguda |
42 (29,8) |
13 (9,2) |
1 (0,7) |
56 (39,7) |
|
Edema agudo del pulmón |
25 (17,7) |
16 (11,3) |
1 (0,7) |
42 (29,8) |
|
Shock cardiogénico |
17 (12,1) |
3 (2,1) |
1 (0,7) |
21(14,9) |
|
IC aguda hipertensiva |
9 (6,4) |
3 (2,1) |
1 (0,7) |
13 (9,2) |
|
IC derecha |
0 (0,0) |
0 (0,0) |
8 (5,7) |
8 (5,7) |
|
IC gasto cardíaco elevado |
0 (0,0) |
0 (0,0) |
1 (0,7) |
1 (0,7) |
|
Total |
93 (66,0) |
35 (24,8) |
13 (9,2) |
141 (100,0) |
p = 0,000
La mayoría de los pacientes no había
necesitado ingresos previos (32,6 %) y al asociar esta variable con la letalidad (Tabla 5), en los grupos de enfermos con más de cuatro ingresos, hubo un mayor número de fallecidos (p = 0,000).
Tabla 4. Distribución de los
pacientes, según formas clínicas de presentación y estado
del paciente al egreso.
|
Formas clínicas de presentación |
Estado del paciente al
egreso |
Total Nº (%) |
|
|
Vivos |
Fallecidos |
||
|
Nº (%) |
Nº (%) |
||
|
Descompensación aguda de la IC |
54 (38,3) |
2 (1,4) |
56 (39,7) |
|
Edema agudo del pulmón |
35 (24,8) |
7 (5,0) |
42 (29,8) |
|
Shock cardiogénico |
7 (5,0) |
14 (9,9) |
21 (14,9) |
|
IC aguda hipertensiva |
10 (7,1) |
3 (2,1) |
13 (9,2) |
|
IC derecha |
7 (5,0) |
1 (0,7) |
8 (5,7) |
|
IC de alto gasto |
1 (0,7) |
0 (0,0) |
1 (0,7) |
|
TOTAL |
114 (80,9) |
27 (19,1) |
141(100,0) |
p = 0,000
Tabla 5. Distribución de
pacientes, según el número de ingresos previos y
estado del paciente al egreso.
|
Cantidad
de ingresos previos |
Estado del paciente al
egreso |
Total Nº (%) |
|
|
Egresos vivos |
Fallecidos |
||
|
Nº (%) |
Nº (%) |
||
|
0 |
42 (29,8) |
4 (2,8) |
46 (32,6) |
|
1 |
33 (23,4) |
3 (2,1) |
36 (25,5) |
|
2 |
27 (19,1) |
4 (2,8) |
31 (22,0) |
|
3 |
7 (5,0) |
5 (3,5) |
12 (8,5) |
|
4 |
3 (2,1) |
8 (5,7) |
11 (7,8) |
|
5 |
0 (0,0) |
2 (1,4) |
2 (1,4) |
|
6 |
2 (1,4) |
1 (0,7) |
3 (2,1) |
|
Total |
114 (80,9) |
27 (19,1) |
141 (100,0) |
p = 0,000
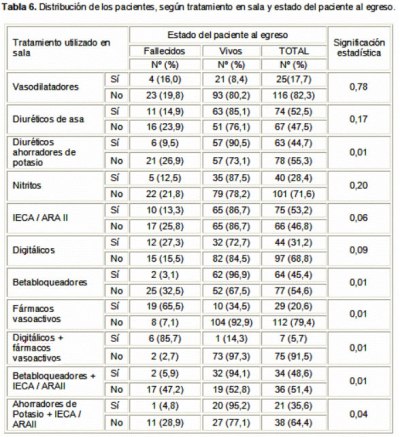
En los
pacientes que utilizaron diuréticos ahorradores de potasio (Tabla 6) hubo una
menor mortalidad respecto a los que no los utilizaron, (9,5 %) y la asociación
estadística resultó significativa (p = 0,01). Algo similar ocurrió cuando estos
fármacos fueron combinados con inhibidores de la enzima
conversora de angiotensina (IECA) y antagonistas de los receptores de
angiotensina II (ARA II) (5,9 %), o se utilizaron betabloqueadores
(3,1 %).
|
|
La respuesta al tratamiento fue 54 veces más desfavorable en
los que utilizaron fármacos vasoactivos y nueve veces más, para los que necesitaron
la combinación de digitálicos y fármacos vasoactivos (Tabla 7).
Tabla 7. Variables incluidas en el modelo de regresión
logística.
|
Variables en
la ecuación |
ET |
Wald |
sig |
Exp - IC
95 %(LI;LS) |
|
Fármacos vasoactivos |
0,703 |
32,293 |
0,000 |
54,3 - (13,7; 215,2) |
|
Digitálicos + fármacos
vasoactivos |
0,770 |
8,533 |
0,003 |
9,48 - (2,09; 42,87) |
Discusión
En los estudios de Framingham1 y Rochester15, la prevalencia de IC fue mayor en el sexo masculino;
sin embargo, Riesgo et al16 obtuvo mayor prevalencia para
el sexo femenino; en ellos la edad promedio es superior y cercana a la obtenida
por Macabasco et al17, quienes también detectaron un comportamiento
superior en el sexo femenino. La investigación incluyó a una población con
menor esperanza de vida, en un país en vías de desarrollo, donde la mujer
alcanza más longevidad14,
lo que explicaría la menor edad media registrada y el predominio femenino.
El SCA constituyó el principal
factor causal de IC de manera similar a otros estudios18. Domínguez et al19 mencionaron a las arritmias y las infecciones como los
factores causales más comunes, lo cual coincide con las otras dos causas
fundamentales en nuestra investigación. La mayor
incidencia de SCA en enfermos con IC previa se debe, según la literatura, a mayores
pre y poscarga; aumentos del volumen diastólico final y de la tensión parietal,
con isquemia subendocárdica y disminución de la reserva coronaria; mayor frecuencia
cardíaca y consumo miocárdico de oxígeno; disminución del período diastólico y del
tiempo de perfusión coronaria, así como de mediadores neurohormonales con
efectos vasoconstrictores, aterogénicos, proinflamatorios, protrombóticos y
prooxidantes6,20-22.
La estadía hospitalaria fue superior a los 7 días, excepto
para las arritmias. La más frecuente fue la fibrilación auricular que luego de
su resolución, necesita menor permanencia23.
En los SCA, fenómenos embólicos y enfermedades
infecciosas, por su naturaleza y tratamiento mantienen una estadía superior22,24-26. Albert et al25 y Lissovoy et al26, informan iguales resultados con los
factores desencadenantes y los costos.
La población investigada resultó ser
de menor edad, esperanza de vida y prevalencia de cardiopatía isquémica, por lo
que cedió lugar a las miocardiopatías y enfermedades valvulares como factores
causales, similar a lo encontrado en otros estudios14,24,27; sin embargo, Goncalvesova et al18 y Pecina
et al28, al igual que Dickstein22 y Nieminen24, señalaron a las cardiopatías isquémica e hipertensiva; por su parte, López Castro et
al29 informaron que
los principales factores causales son
la cardiopatía hipertensiva,
seguida de las enfermedades valvulares y la cardiopatía isquémica. Estas diferencias
se deben a las características demográficas de la población estudiada.
La investigación evidenció que
las enfermedades infecciosas resultaron ser el principal factor precipitante de
IC en enfermos con miocardiopatías, mientras que los trastornos del ritmo lo
fueron para las enfermedades valvulares. Ramani et al30 no encontraron
diferencias significativas para las miocardiopatías, valvulopatías, cardiopatías
hipertensiva e isquémica, en cuanto a predisposición por un tipo específico de
factor precipitante. López Castro et al29 detectaron a las
arritmias como causa desencadenante principal. Esta heterogeneidad de los
resultados ha sido consensuada, los factores causales y los precipitantes son
ubicados como un todo por su estrecha relación, lo impreciso y ambiguo de los
términos, y la mutua dependencia entre ellos22,31.
La descompensación aguda de la IC resultó ser la principal
forma clínica de presentación, seguida por el edema agudo del pulmón, lo que coincide
con otros artículos consultados18,32,33. Filippatos y Zannad34 señalaron la interrelación y superposición
potencial de las formas clínicas con una escala de gravedad desde la descompensación
aguda, forma más leve, hasta el shock cardiogénico, como más grave; y consideraron que la
etiología per se no tiene estrecha
relación con la forma de presentación y sí el grado de daño miocárdico que esta
ha condicionado.
La literatura revisada18,32,35 señala a la IC
global como el tipo más frecuente en la IC crónica agudizada, y existen divergencias
entre la forma de presentación, aunque la mayoría de los autores coloca a la
descompensación aguda de la IC y al edema agudo del pulmón como las causas
fundamentales. Diversos estudios18,19,36-39
han dado a conocer una mortalidad inferior a la de esta investigación (19,1 %),
todos ellos con menor prevalencia de edema agudo del pulmón y shock
cardiogénico, que son determinantes de letalidad en este estudio, asociadas
además, a una mayor comorbilidad y agotamiento de los mecanismos de
compensación.
Las guías de práctica clínica de la Sociedad Europea de
Cardiología (ESC, por sus siglas en
inglés), señalan al número de ingresos previos como un predictor potente de mal
pronóstico, similar a la literatura consultada22,40-44 y a los resultados de nuestro estudio. Patterson et al40 encontraron una
mortalidad de 86 % en pacientes con más de 5 ingresos, y O'Connor y Fiuzat43 demostraron una mayor letalidad en aquellos con más
de dos ingresos al año del diagnóstico, y más de tres ingresos a los dos años.
La utilización de diuréticos ahorradores de potasio
en el estudio evidenció asociación con una evolución favorable del enfermo,
resultado similar al encontrado en el estudio RALES45, donde el tratamiento con espironolactona favoreció la
reducción de 30 % del riesgo relativo de muerte durante un período de
seguimiento de 2 años, y mejoró la clase funcional. En los ensayos clínicos CIBIS II46, MERIT-HF47 y COPERNICUS48
se asignaron aleatoriamente pacientes al tratamiento con betabloqueador o
placebo, y se observó que el tratamiento con el primero de ellos redujo la
mortalidad y los ingresos por empeoramiento de la IC. Este resultado es similar
al obtenido en nuestro estudio.
Richardson et al49 ratificaron en un
análisis multivariado que, en ausencia de estos medicamentos, la mortalidad fue
superior y se estimó en 20,0 % (p < 00001).
La utilización
de fármacos inotrópicos se asoció significativamente a una evolución
desfavorable en este estudio, resultado que coincide con la literatura consultada,
pues es evidente que los pacientes que necesitan este tipo de medicamentos
están en una peor situación clínica que los predispone a tener un pronóstico
menos halagüeño. Buerke et al50, en un estudio
multicéntrico, encontraron que los denominados “medicamentos estándar”
(diuréticos, vasodilatadores y agentes inotrópicos) provocaban efectos
deletéreos al estimular la aparición de afectación miocárdica, deterioro de la
función renal e incremento de la mortalidad. Por su parte, Butler et al51, relacionaron el tratamiento con digoxina con el
aumento de la mortalidad, la ocurrencia de descompensación aguda más temprana y
una mayor frecuencia de hospitalizaciones. Campia y colaboradores52 señalaron un notable
incremento de la mortalidad en los pacientes que requieren agentes inotrópicos,
y Velavan et al36 señalaron que el
hecho de poder incorporar IECA y betabloqueadores estaba correlacionado con un
pronóstico favorable; además, la necesidad de agentes inotrópicos elevaba
considerablemente la probabilidad de fallecer a corto plazo. Asimismo, Toma y Starling53 reflejaron que las escasas ventajas de los agentes inotrópicos
tradicionales eran a expensas de un mayor riesgo de arritmias cardíacas, muerte
súbita y mortalidad en general, con una probabilidad de fallecer de más de 35
veces con respecto a los casos que no utilizaron ninguno de estos fármacos. La aparente
inefectividad del tratamiento con fármacos vasoactivos puede ser explicada por
dos razones fundamentales: la primera, es que los pacientes que necesitan de
estos medicamentos presentan mayor comorbilidad, una forma clínica de
presentación más grave con menor índice cardíaco y mayor presión de
enclavamiento pulmonar, y una mayor repercusión estructural y funcional.
*SHOCK: Este término está descrito fisiopatológicamente
en el DRAE con aceptable precisión. Shock debe decirse choque aunque en este
caso lo aceptamos para evitar posibles ambigüedades.
Referencias
bibliográficas
1.
Ho KK, Pinsky JL, Kannel WB, Levy D. The epidemiology of
heart failure: the Framingham Study. J Am Coll Cardiol. 1993;22(4 Suppl
A):6A-13A.
2.
Arnold JM, Gula LJ. The art and science of
heart failure: predicting the unpredictable. J Am Coll Cardiol.
2010;55(17):1811-3.
3. Poole-Wilson
PA. History, definition and classification of heart failure. Heart Failure 1.
New York: Churchill Livingstone; 2007. p. 269-77.
4.
Hunt SA, Abraham WT, Chin MH, Feldman AM, Francis GS,
Ganiats TG, et al. ACC/AHA 2005
Guideline update for the diagnosis and management of chronic heart failure in
the adult: a report of the American College of Cardiology/American Heart
Association Task Force on Practice Guidelines (Writing Committee to Update the
2001 Guidelines for the Evaluation and Management of Heart Failure): developed
in collaboration with the American College of Chest Physicians and the
International Society for Heart and Lung Transplantation: endorsed by the Heart
Rhythm Society. Circulation. 2005;112(12):154-235.
5.
Heart Failure Society of America. Executive summary: HFSA
2006 Comprehensive Heart Failure Practice Guideline. J Card Fail.
2006;12(1):10-38.
6.
NICE. Chronic Heart Failure. National Clinical Guidelines
for Diagnosis and Management in Primary and Secondary Care. The National
Collaborating Centre for Chronic Conditions. London: NICE; 2005.
7.
Packer, M. Survival in patients with chronic heart failure
and its potential modification by drug therapy. In: Cohn JN, editor. Drug
Treatment of Heart Failure, 2nd ed. Secaucus: ATC International; 1998. p. 273.
8.
Effect of prophylactic amiodarone on mortality after acute
myocardial infarction and in congestive heart failure: meta-analysis of
individual data from 6500 patients in randomised trials. Amiodarone Trials
Meta-Analysis Investigators. Lancet. 1997; 350(9089):1417-24.
9.
McCullough PA, Philbin EF, Spertus JA, Kaatz S, Sandberg KR,
Weaver, et al. Confirmation of a
heart failure epidemic: findings from the Resource Utilization Among Congestive
Heart Failure (REACH) study. J Am Coll Cardiol. 2002;39 (1):60-9.
10.
Cleland JG, Swedberg K, Follath F, Komajda M, Cohen-Solal A,
Aguilar JC, et al. The Euro Heart
Failure survey programmea survey on the quality of care among patients with
heart failure in Europe. Part 1: Patient characteristics and diagnosis. Euro Heart J.
2003; 24(5):442-63.
11.
Kannel WB. Epidemiologic aspects of heart failure. In: Weber
KT, editor. Heart Failure: Current Concepts and Management. Cardiology Clinics
Series 7/1. Philadelphia: Saunders Co; 2004.
12. McKee PA, Castelli WP,
McNamara PM, Kannel WB. The natural history of congestive heart failure, the
Framingham Study. N Engl J Med. 1971 ;285(26):1441-6.
13. Francino
A, Navarro-López F. Pronóstico del síndrome de la insuficiencia cardíaca. Rev Esp Cardiol. 2002;50
Suppl 3:11-17.
14.
Saavedra Suárez F; Organización Panamericana de la
Salud-Bolivia. Región neumonía y gastroenteritis: Chagas y cáncer son
principales causas de muerte en Chuquisaca [Internet]. 2007 [citado 4 Ago 2008]. Disponible en:
http://www.ops.org.bo/servicios/?DB=B&S11=13083&SE=SN
15. Senni M, Tribouilloy CM, Rodeheffer RJ, Jacobsen SJ,
Evans JM, Bailey KR. Congestive heart failure in the community. A study of all
the incident cases in Olmsted County, Minnesota, in 1991. Circulation.
1998;98:2282-9.
16. Riesgo A, Herrero P, Llorens P, Jacob J, Martin-Sanchez FJ, Bragulat E, et al. Influence of patient's sex in the form of presentation and the management
of acute heart failure in Spanish emergency rooms. Med Clin (Barc).
2010;134(15):671-7.
17. Macabasco-O'Connell A, Crawford MH, Stotts N. Gender and racial differences in psychosocial
factors of low-income patients with heart failure. Heart Lung. 2010;39(1):2-11.
18. Gonçalvesová E, Varga I, Lesný P, Líska B, Luknár M, Solík P.
Characteristics and the prognosis of patients with acute heart failure in current
clinical practice. Vnitr Lek. 2010;56(8):845-53.
19.
Domínguez JP, Harriague CM,
García-Rojas I, González G, Aparicio T, González-Reyes A. Insuficiencia
cardiaca aguda en pacientes de 70 años o más: factores precipitantes de
descompensación. Rev Clin Esp. 2010;210(10):497-504.
20.
Braunwald E (chair): Report of the Task Force on Research in
Heart Failure. Bethesda, MD, National Heart, Lung and Blood Institute; 1999.
21.
Nieminen MS, Böhm M, Cowie MR, Drexler H, Filippatos GS,
Jondeau G, et al. Executive summary
of the guidelines on the diagnosis and treatment of acute heart failure: the
Task Force on Acute Heart Failure of the European Society of Cardiology. Euro
Heart J. 2005;26(4):384-416.
22. Dickstein K. Guía de práctica clínica de la Sociedad Europea de Cardiología
(ESC) para el diagnóstico y tratamiento de la insuficiencia cardíaca aguda y crónica. Rev Esp Cardiol. 2008;61(12):1329.e1-70.
23. Fuster V, Rydén L, Cannom D, Crijns H, Curtis A, Ellenbogen K. ACC/AHA/ESC:
Guía de práctica clínica 2006 para el manejo del paciente con fibrilación
auricular. Rev Esp Cardiol. 2006;59(12):1329.e1-64.
24.
Nieminen MS, Böhm Ml, Cowie M, Drexler H, Filippatos G,
Jondeau G, et al. Guías de Práctica Clínica sobre el diagnóstico y tratamiento de la
insuficiencia cardíaca aguda. Rev Esp Cardiol. 2005;58(4):389-429.
25. Albert
K, Sherman B, Backus B. How length of stay for congestive heart failure
patients was reduced through six sigma methodology and physician leadership. Am
J Med Qual. 2010;25(5):392-7.
26. de
Lissovoy G, Fraeman K, Teerlink JR, Mullahy J, Salon J, Sterz R, et al. Hospital costs for treatment of
acute heart failure: economic analysis of the REVIVE II study. Eur J Health
Econ. 2010;11(2):185-93.
27. Departamento
de Estadísticas. Gerencia de REDES Riberalta; Junio 2007.
28.
Pecini R, Moller DV,
Torp-Pedersen C, Hassager C, Kober L. Heart failure etiology impacts survival
of patients with heart failure. Int J Cardiol. 2011;149(2):211-5.
29. López Castro J, Almazan Ortega R, Pérez De Juan Romero M, González
Juanatey JR. Factores pronósticos de mortalidad
en la insuficiencia cardíaca en una cohorte de España. Estudio EPICOUR. Rev Clin Esp. 2010;210(9):438-47.
30. Ramani GV, Uber PA, Mehra MR. Chronic heart failure:
contemporary diagnosis and management. Mayo Clin Proc. 2010;85(2):180-95.
31. ESC Heart Failure Association Congress, 29 May to 1 June 2010, Berlin. Eur Heart J.
2010;31(15):1811-2.
32. Banović M, Vasiljević-Pokrajcić Z,
Vijisić-Tesić B, Stanković S, Nedeljković I, Petrović
O, et al. Are the novo acute heart
failure and acutely worsened chronic heart failure two subgroups of the same
syndrome?. Srp Arh Celok Lek. 2010;138(3-4):162-9.
33. Maggioni
AP, Dahlstrom U, Filippatos G, Chioncel O, Leiro MC, Drozdz J, et al. EURObservational Research Programme: the Heart Failure Pilot Survey
(ESC-HF Pilot). Eur J Heart Fail. 2010;12(10):1076-84.
34. Filippatos
G, Zannad F. An introduction to acute heart failure syndromes: definition and
classification. Heart Fail Rev. 2007;12:87-90.
35.
The Criteria Committee of the New York Heart Association:
Nomenclature and Criteria for Diagnosis. 9th ed. Boston: Little Brown; 2004.
36. Velavan
P, Khan NK, Goode K, Rigby AS, Loh PH, Komajda M, et al. Predictors of short term mortality in heart failure -
insights from the Euro Heart Failure survey. Int J Cardiol. 2010;138(1):63-9.
37. Zuily S,
Jourdain P, Decup D, Agrinier N, Loiret J, Groshens S, et al. Impact of heart failure management unit on heart
failure-related readmission rate and mortality. Arch Cardiovasc Dis.
2010;103(2):90-6.
38. Bueno H,
Ross JS, Wang Y, Chen J, Vidán MT, Normand SL, et al. Trends in length of stay and short-term outcomes among
Medicare patients hospitalized for heart failure, 1993-2006. JAMA.
2010;303(21):2141-7.
39. Gordon
HS, Nowlin PR, Maynard D, Berbaum ML, Deswal A. Mortality after hospitalization
for heart failure in blacks compared to whites. Am J Cardiol.
2010;105(5):694-700.
40. Patterson ME, Hernández AF, Hammill BG,
Schulman KA. Process of care performance measures
and long-term outcomes in patients hospitalized with heart failure. Med Care.
2010;48(3):210-6.
41. Bernheim SM, Grady JN, Lin Z, Wang Y, Savage SV, Bhat KR, et al. National patterns of risk-standardized mortality and readmission for acute
myocardial infarction and heart failure. Update on publicly reported outcomes
measures based on the 2010 release. Circ Cardiovasc Qual Outcomes.
2010;3(5):459-67.
42. Holland R, Rechel B, Stepien K, Harvey I, Brooksby I.
Patients' self-assessed functional status in heart failure by New York Heart
Association class: a prognostic predictor of hospitalizations, quality of life
and death. J Card Fail. 2010;16(2):150-6.
43. O'Connor CM, Fiuzat M. Is rehospitalization after heart
failure admission a marker of poor quality? Time for re-evaluation. J Am Coll
Cardiol. 2010;56(5):369-71.
44. Teng TH, Finn J, Hobbs M, Hung J. Heart failure: incidence,
case fatality, and hospitalization rates in Western Australia between 1990 and
2005. Circ Heart Fail. 2010;3(2):236-43.
45.
Pitt B,
Zannad F, Remme WJ, Cody R, Castaigne A, Perez A, et al. The effect of spironolactone on morbidity and mortality in
patients with severe heart failure. Randomized ALdactone Evaluation Study
Investigators. N Engl J Med. 1999;341(10):709-17.
46.
The
Cardiac Insufficiency Bisoprolol Study II (CIBIS-II): a randomised trial.
Lancet. 1999;353 (9146):9-13.
47.
Effect of
CR/XL in chronic heart failure: Metoprolol CR/XL Randomised Intervention Trial
in Congestive Heart Failure (MERIT-HF). Lancet. 1999; 353 (9169):2001-7.
48.
Packer M,
Fowler MB, Roecker EB, Coats AJ, Katus HA, Krum H, et al. Effect of carvedilol on the morbidity of patients with
severe chronic heart failure: results of the carvedilol prospective randomized
cumulative survival (COPERNICUS) study. Circulation. 2002;106 (17):2194-9.
49. Richardson DM, Bain KT, Diamond JJ, Novielli KD, Lee SP,
Goldfarb NI. Effectiveness of guideline-recommended cardiac drugs for reducing
mortality in the elderly medicare heart failure population: a retrospective,
survey-weighted, cohort analysis. Drugs Aging. 2010;27(10):845-54.
50. Buerke M, Lemm H, Russ M, Schlitt A, Werdan K. [Therapeutic
strategies in acute decompensated heart failure and cardiogenic shock]. Internist (Berl). 2010;51(8):963-74.
51. Butler J, Anand IS, Kuskowski MA, Rector T, Carson P, Cohn
JN. Digoxin Use and Heart Failure Outcomes: Results from the Valsartan Heart
Failure Trial (Val-HeFT). Congest Heart Fail. 2010;16(5):191-5.
52. Campia U, Nodari S, Gheorghiade M. Acute heart failure with
low cardiac output: can we develop a short-term inotropic agent that does not
increase adverse events? Curr Heart Fail Rep. 2010;7(3):100-9.
53. Toma M, Starling RC. Inotropic therapy for end-stage heart
failure patients. Curr Treat Options Cardiovasc Med. 2010;12(5):409-19.
Recibido:
24 de mayo de 2011
Aceptado
para su publicación: 22 de agosto de 2011